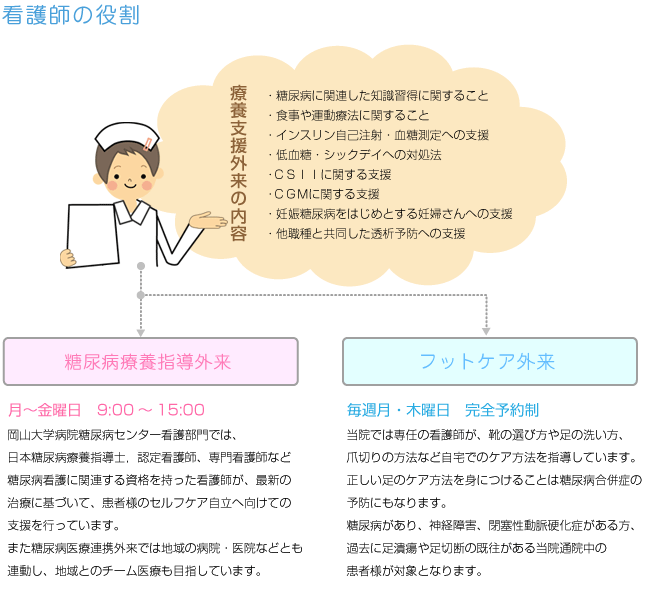
外来看護師
糖尿病の患者さんはストレスや不安を感じながら通院をされる方も多いため、精神的支援を行うことも看護師の大切な役割です。私達外来看護師は患者さまの治療意欲を高め、普段の生活の中で糖尿病とうまく付き合っていくことが出来るような支援を心がけています。
病棟看護師
入院棟西7階は混合病棟なので治療内容も様々ですが、糖尿病教育入院を引き受ける責任病床を持っています。合併症が進行した患者さん、周術期の患者さん、妊娠糖尿病・糖尿病合併妊娠の患者さんなど幅広く対応しています。糖尿病看護のチームメンバーが中心となり、常に最新の治療・指導法についての知見を深めるため積極的に研修会・学会へも参加しています。
糖尿病教育入院は、2週間を1クールとして毎日開催している糖尿病教室や週1回の他職種合同での糖尿病カンファレンス、慢性疾患看護専門看護師や糖尿病看護認定看護師の支援を受けて質の高い療養支援を目指しています。また生活背景にあわせて、個別に自己管理の必要性や方法について指導します。予後のQOLは合併症の予防で大きく変わってくるため、毎日の生活のなかで、いかに自己管理を維持していくかがとても大切です。看護師は患者様の生活の視点に立ち、退院後に自立して在宅療養ができるよう援助していきます。
臨床栄養部
チーム医療
糖尿病カンファレンス(毎週1回)、糖尿病週間イベント(毎年11月)、対外的には市民公開講座、糖尿病シンポジウム等にも参加しています。
薬剤部
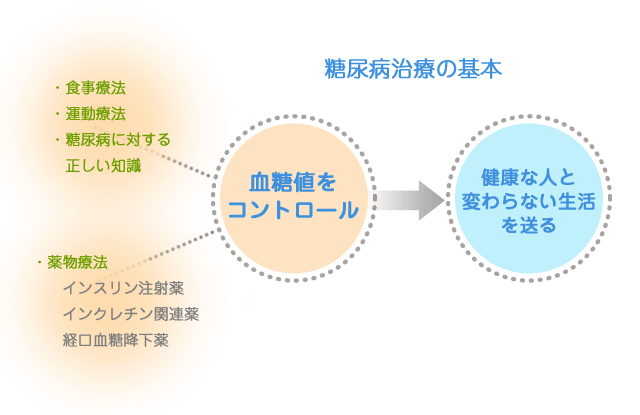
糖尿病の治療の基本は、食事療法と運動療法です。さらに患者さんには糖尿病のことを
正しく理解していただくことが重要です。
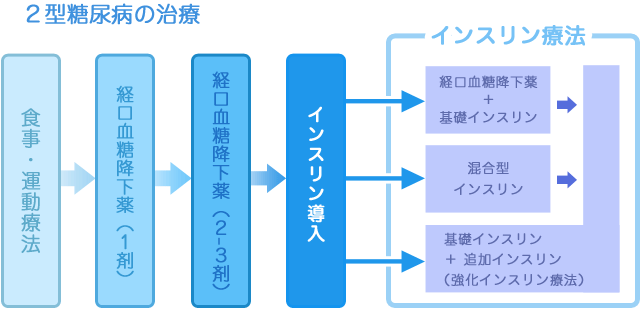
食事療法と運動療法だけでは血糖コントロールがうまくいかないときに薬物療法(お薬による治療)が始まります。このような治療によって「健康な人と変わらない生活を送る」ことが目標となります。
薬剤師は、病棟担当薬剤師と糖尿病療養指導士を中心として、糖尿病治療チームの一員として活動しています。病棟担当薬剤師は、糖尿病の教育入院の患者さんに対して、個人個人にあったきめ細かな指導を行っています。約2週間の入院期間中に、新たに開始となった糖尿病薬について、なぜこのお薬が必要なのか、どのようにして血糖値を下げるのか、お薬を飲んだり、注射をするとき何に気をつけなければいけないかなどの説明を行い、低血糖対策やシックデイ対策についても指導を行っています。2週間で1クールの糖尿病教室でも、薬剤師は1コマを受け持っています。「糖尿病のお薬・インスリンについて」というタイトルで、糖尿病治療における薬物療法の位置づけ、内服薬の種類と働きの違い、自己注射製剤の特徴、これから販売される新薬についてなど、幅広くお話ししています。糖尿病教育入院中の患者はもちろんのこと、他科入院の患者さんも多数参加され、周術期のインスリン療法についてなど学ばれています。「糖尿病透析予防指導管理料」の算定が始まり、当院でも2012年9月より医師、看護師、管理栄養士を中心として指導を行っていますが、患者さんが希望されたりスタッフが必要と感じた場合は、外来にて薬剤指導も行っています。当日に依頼が来ることがほとんどですが、フレキシブルに対応できるようにしています。
リハビリテーション部
ただいま準備中です。
検査部
また、糖尿病に合併した脂質異常症は心血管疾患のリスクが高まるといわれていますが、HDLコレステロール、LDLコレステロール、中性脂肪などの血清脂質項目の測定も行っています。さらに、合併症を調べる検査としては、例えば腎症では尿中アルブミン、尿中総蛋白、尿中クレアチニンなどの測定を行っています。
これらの検査は、検体が検査室に到着した後、速やかに専用機器と試薬を用いて行います。検査結果を早く報告することは早期の診断・治療に繋がるため正確なデータを迅速に報告できるよう日々努力しています。
さらに、糖尿病教室では「血液検査でわかる事」というテーマで検査のことを中心にお話させていただいています。


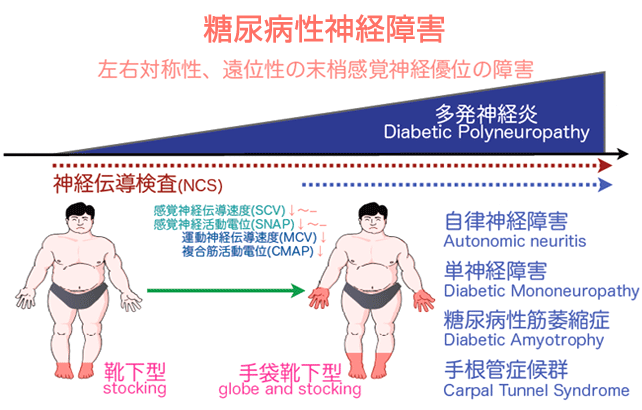
糖尿病とニューロパチー
神経障害は、腎症、網膜症と並び、高血糖状態が続くことにより起こる糖尿病の三大合併症のひとつです。これらを調べる検査として、末梢神経伝導検査を行っています。神経障害の症状としては、手足のしびれや痛み、感覚の鈍麻、下痢や便秘を繰り返す、立ちくらみ、味覚が鈍くなる、発汗異常、尿が勢いよく出ない、勃起障害など、実にさまざまな形で全身に現われます。
また、腎症や網膜症は自覚症状のないまま5年、10年と経過し病状がかなり悪化してから気付くことが多いのに比べて、神経障害は手足のしびれなどごく初期の段階から自覚症状が現われてきます。
放置すると服が着られない、シャワーを浴びることができないほどの激痛に進展したり、逆に神経が麻痺したり、足の壊疽や突然死の原因にもなります。
糖尿病でなぜ神経障害が起こるのでしょう?
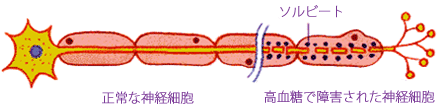
高血糖が続くと、体内の余分なブドウ糖のために細胞の活動メカニズムが狂い、神経細胞の中にソルビトールという物質が蓄積され(ポリオール代謝異常)、やがて神経が障害されてしまいます。さらに、高血糖により細い血管(細小血管)の血流が悪くなり、神経細胞が必要としている酸素や栄養が行きわたらなくなることからも神経障害は起きてきます。
このほか、糖尿病で神経障害が起きる原因としては、神経栄養因子の問題、遺伝的素因などが関連していると考えられています。糖尿病のニューロパチーには、感覚優位で左右対称に発症することが多いです。そこで神経伝導検査を行うことで病態を明らかにすることができます。また糖尿病性ニューロパチーは無症状に進行することが多く、症状が出たときには神経の器質的な変化が生じていて治療困難な場合が多いので、無症状のニューロパチーが存在するかどうかを調べることが大切です。
歯科衛生士
私たち歯科衛生士は、歯科医師とともに糖尿病の“第6の合併症”と称される歯周病について、どういう病気なのか、どう治療・改善すれば良いのか、また歯磨きなどのご家庭でのケア方法についてご説明させていただきます。


